Brasil
Pesquisadores detectam hanseníase resistente a tratamento padrão no Pará
O tratamento-padrão para a hanseníase é a chamada poliquimioterapia (PQT), uma associação de drogas como a rifampicina e a dapsona, remédios para os quais o levantamento testou a resistência.
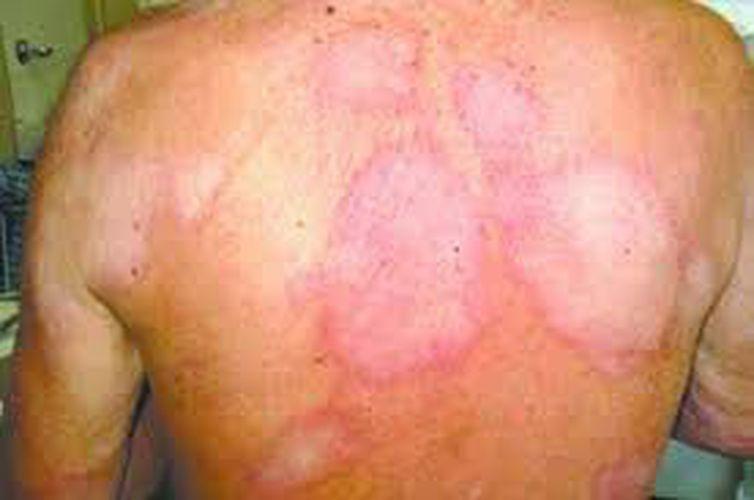
Uma doença considerada erradicada em grande parte do mundo ainda é um problema de saúde pública no Brasil: a hanseníase tem cerca de 28 mil novos casos registrados por ano no país, que ocupa o segundo lugar no ranking mundial de novos pacientes diagnosticados, atrás apenas da Índia.
Agora, um estudo recente publicado por pesquisadores brasileiros indica que o problema pode ser ainda mais sério: detectou-se uma existência de bactérias resistentes ao tratamento-padrão em maior proporção do que os números divulgados pela Organização Mundial da Saúde (OMS).
“Por muitos anos, a OMS dizia que não existia resistência, que a hanseníase é 100% curável. Isso não é verdade”, diz Marcelo Mira, professor do Programa de Pós-Graduação em Ciências da Saúde da PUC-PR e líder do estudo.
“Mas, no passado, não tínhamos as ferramentas para detectar isso. A Mycobacterium leprae é a única bactéria que causa a doença em humanos e que não pode ser cultivada em laboratório, em meio de cultura. Só nos anos 90 começaram a surgir os primeiros testes moleculares, que permitem identificar a resistência diretamente no genoma do bacilo”, explica.
O tratamento-padrão para a hanseníase é a chamada poliquimioterapia (PQT), uma associação de drogas como a rifampicina e a dapsona, remédios para os quais o levantamento testou a resistência. No estudo, os pesquisadores detectaram a maior proporção de cepas resistentes da M. leprae já reportada em uma determinada comunidade: 43,2% dos casos apresentavam resistência a algum dos medicamentos, e 32,4% possuíam resistência dupla.
Publicado na Clinical Infectious Diseases, uma das principais revistas científicas na área de doenças infecciosas, o artigo também contou com pesquisadores do Instituto Lauro de Souza Lima, Fundação Oswaldo Cruz, Universidade Federal do Pará (UFPA), Universidade Estadual do Pará (UEPA) e Universidade Federal de São Paulo (Unifesp).
Vila do Prata
Para chegar aos resultados, os pesquisadores analisaram, ao longo de 12 anos, a população da Vila Santo Antônio do Prata, uma ex-colônia de hansenianos no interior do Pará, situada a 110 km de Belém. Hoje com uma população perto dos 3 mil habitantes, a maioria descendente de pacientes que tiveram hanseníase, a comunidade foi submetida a mais de 600 consultas pela equipe em suas expedições.
A localidade, popularmente conhecida como Vila do Prata, foi um dos vários hospitais-colônias abertos no Brasil a partir de 1923, quando pacientes diagnosticados com lepra (o nome da doença na época) passaram a ser internados compulsoriamente.
Os chamados “leprosários” contribuíram para aumentar o estigma social em relação à doença: eram locais de isolamento, onde os doentes acabavam apartados da sociedade e, com frequência, permaneciam até o fim da vida – mesmo já tratados e com o contágio encerrado.
A Vila do Prata recebeu pacientes dos Estados do Norte e Nordeste do país. Embora o isolamento tenha deixado de ser obrigatório em 1962, a integração dessas comunidades permaneceu rara, tanto no que diz respeito à saída dos habitantes quanto à entrada de novas pessoas. Tratamentos interrompidos, desconhecimento e preconceito em relação à doença também fizeram com que muitas dessas áreas se mantivessem endêmicas.
“Ainda hoje, a população local é discriminada pelo fato de ser uma ex-colônia de hansenianos”, lamenta Mira, que destaca a importância de vencer o estigma.
Para o estudo, o isolamento acabou se revelando importante para compreender como a resistência opera.
“É uma população que permaneceu relativamente isolada desde o estabelecimento da colônia e foi submetida a praticamente todos os protocolos de tratamento aplicados nos últimos 100 anos”, destaca Mira.
“Claro que os resultados devem ser interpretados corretamente: é uma população muito particular, superexposta e supertratada por décadas. Mas os resultados são um importante sinal de alerta, de que ainda sabemos muito pouco sobre o fenômeno da emergência de resistência ao tratamento”, ressalta o pesquisador.
Por ser uma doença com um tempo de incubação alto, não há o risco de um surto: a proliferação dessas cepas viria gradualmente, como consequência de uma negligência continuada por parte das autoridades.
“Em um cenário em que não se preste atenção a esse problema, é provável que daqui a 20 ou 30 anos haja uma hanseníase muito mais resistente disseminada nas populações endêmicas”, pontua Mira.
Sinal de alerta
Para especialistas da área, o estudo se soma às evidências de que a resistência é um problema que ainda não recebeu a devida atenção do poder público. Como a própria OMS subestimava essa questão até os anos 90, as políticas nacionais se movem lentamente no que diz respeito aos tratamentos alternativos à PQT.
“O Ministério da Saúde não tem um protocolo padronizado para agir em casos de resistência. Estamos em uma fase em que o ministério ainda faz levantamentos sobre a situação, enquanto a bactéria já está um passo à frente, como sempre”, diz Claudio Salgado, pesquisador do Laboratório de Dermato-Imunologia da UFPA e presidente da Sociedade Brasileira de Hansenologia (SBH), que analisou o estudo a pedido da BBC Brasil.
Direito de imagemGETTY IMAGES
Image caption
O pesquisador Claudio Salgado destaca que resistência a antibióticos na hanseníase lembra o que ocorreu no caso da tuberculose
Para Salgado, o combate à doença vive uma espécie de “marasmo” causado por uma percepção errônea de que o problema já foi devidamente controlado.
“As pessoas acham que a hanseníase está controlada, e que vai acabar com a melhoria das condições socioeconômicas”, aponta. “Mas o trabalho mostra claramente que a bactéria está se desenvolvendo, e temos um percentual cada vez maior de pessoas que respondem menos aos tratamentos convencionais”, entende o especialista.
“A bactéria não espera. Ela se multiplica e desenvolve resistência aos antibióticos”, resume. “Já vimos isso na tuberculose algumas décadas atrás. Ela começou a apresentar os primeiros casos de multirresistência naquela época e hoje, quase metade dos casos são multirresistentes. Com a hanseníase, estamos vendo o início disso”, argumenta Salgado.
Por ser um campo relativamente recente, a compreensão da resistência ainda é parcial, segundo o presidente da SBH. “O que o estudo traz é uma parte da história, as partes do genoma que nós conhecemos, mas há outras áreas com resistência que ainda não são conhecidas, o que torna o processo mais grave”, interpreta Salgado.
“Não podemos alarmar a população com promessas de uma epidemia, mas também não se pode empurrar com a barriga achando que está tudo bem. Temos casos de resistência publicados em 2011, agora vemos esses resultados em 2019. O que vamos aguardar? Sair outro trabalho em 2029 para dizer que realmente tem resistência? Precisamos de um protocolo urgentemente”.
A visão é semelhante à de Marcelo Mira, que reforça a necessidade de uma política alternativa para casos em que o M. leprae já não responde ao tratamento convencional.
“Alguns médicos realizam o tratamento com antibiótico específico para casos mais resistentes, mas fazem isso não por uma orientação definida pelo ministério, e sim por entenderem que o protocolo clássico já não funciona”, aponta o líder do estudo. “O Ministério da Saúde precisa decidir logo a respeito disso”.
Procurada para comentar os resultados do estudo, a Secretaria de Vigilância em Saúde do Ministério da Saúde (SVS/MS), órgão responsável pelo monitoramento e políticas relacionadas à hanseníase, não havia retornado os contatos até o fechamento desta reportagem.
Não deixe de curtir nossa página no Facebook, siga no Instagram e também no X.



















Faça um comentário