Economia
Reclamações contra planos de saúde mais que dobram em 5 anos, diz ANS
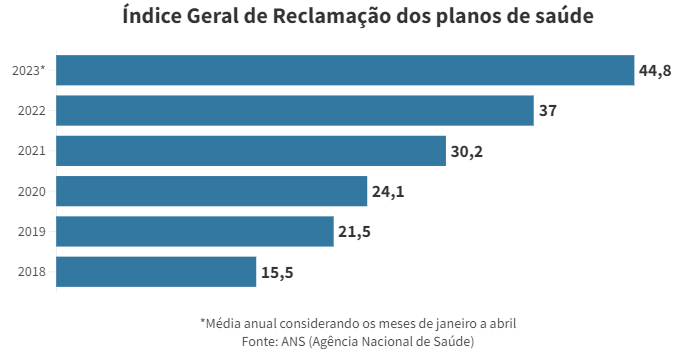
Em cinco anos, o Índice Geral de Reclamação (IGR ) não parou de crescer. O índice atingiu 37 em 2022.

As reclamações contra planos de saúde mais do que dobraram no Brasil desde que a ANS (Agência Nacional de Saúde) criou o IGR (Índice Geral de Reclamação), em 2018. As informações são do site UOL.
Como é o índice de reclamação?
O IGR é um indicador que mede a satisfação do usuário com o plano de saúde. Leva em conta o número de clientes de cada plano e a quantidade de reclamações contra a empresa.
Quanto maior o IGR, maior a insatisfação dos usuários com a operadora. Esse número era de 15,5 em 2018, quando o índice foi criado.
Em cinco anos, o IGR não parou de crescer. O índice atingiu 37 em 2022.
Nos quatro primeiros meses de 2023, o indicador subiu para 44,8.
A ANS formulou um ranking com os planos mais contestados (veja o top 10 mais abaixo).
A líder de reclamações entre as grandes operadoras é a Unimed-Rio, com um IGR de 159 em abril. A empresa disse ao UOL que não vai se pronunciar sobre o tema.
“Ninguém aceita meu plano”
“Sou mãe da Maria Luiza, que tem seis anos e foi diagnosticada com autismo aos 2. Ela precisa de terapia ocupacional, psicologia e fono porque tem dificuldade de comunicação e de desenvolver atividades da vida diária, como escovar os dentes e se limpar no banheiro.
No dia 12 de maio, todas as terapias foram suspensas porque nenhuma clínica da Baixada Fluminense aceita a Unimed-Rio por falta de pagamento. E olha que há dois meses eles reajustaram meu plano em 80%, e agora pago R$ 539 por mês.”
Minha maior preocupação é minha filha perder esse tempo precioso da vidinha dela, regredir nas habilidades conquistadas, não conseguir vagas nas clínicas e ter que peregrinar de novo tentando atendimento decente. Foi um trabalho tão grande pra ela conseguir se adaptar… Estou arrasada.”Marceli Luize Matias Alves, 40, mãe de Maria Luiza
Procurada, a assessoria da Unimed-Rio “informa que a ouvidora da operadora já está tratando do caso diretamente com a paciente”.
O que diz a associação dos planos?
Número de reclamações é pequeno para o total de atendimentos realizados. Superintendente-executivo da Abramge (Associação Brasileira de Planos de Saúde), Marcos Novais cita os 50 milhões de usuários de planos no Brasil e “1,5 bilhão de procedimentos cobertos por ano”.
Cada reclamação importa, mas isso é muito pouco quando se coloca todo o volume de atendimentos.”Marcos Novais, da Abramge (Associação Brasileira de Planos de Saúde)
Novais também atribui o aumento das reclamações a “fraudes”. “As clínicas [conveniadas aos planos] reclamam na ANS para acelerar reembolsos, que passaram de R$ 6 bilhões para R$ 11 bilhões no período de 2019 a 2022.”
A professora Ligia Bahia, do Instituto de Estudos em Saúde Coletiva da UFRJ (Universidade Federal do Rio de Janeiro), contesta esse argumento de Novais. Ela diz que o prestador (as clínicas) necessariamente precisa declarar a realização do procedimento para ser reembolsado. “Ou seja: esse é um problema da operadora com sua rede credenciada. Não são eventos da mesma natureza das queixas.”
Por que as reclamações aumentaram?
O crescimento das queixas se deve principalmente ao encolhimento das redes credenciadas, analisa a professora Ligia Bahia, da UFRJ.
As operadoras vêm optando por restringir acesso. Isso é uma contradição, porque elas vendem afirmando que os clientes vão desfrutar de amplos serviços. São barreiras de atendimento, dificuldades burocráticas e reajustes sempre acima dos índices econômicos.”Ligia Bahia, do Instituto de Estudos em Saúde Coletiva da UFRJ
Atendimentos negados e coberturas excluídas também respondem pelo aumento, segundo o pesquisador Mario Scheffer, professor da Faculdade de Medicina da USP. “Com os altos reajustes, cresceu o mercado de planos com menor preço e pior cobertura. São principalmente esses usuários que recorrem à ANS”, diz.
O que dizem as operadoras do top 10?
Unimed-Rio. “A Unimed-Rio não vai se pronunciar”, afirmou a assessoria de imprensa.
São Cristóvão Saúde. O plano disse que “o avanço da tecnologia” e o canal online da ANS desestimula a busca por ajuda diretamente na operadora e “motiva notificações improcedentes”.
Estamos ampliando a melhoria dos serviços e atendimento digitais e os Canais de Atendimento ao Cliente a fim de auxiliar na mediação e condução de suas necessidades.”São Cristóvão Saúde
Notre Dame Intermédica Saúde e Bio Saúde. As duas operadoras são do mesmo grupo, que respondeu reforçando o posicionamento da Abramge de atribuir parte das reclamações a fraudes.
Bradesco Saúde. A operadora “acompanha o posicionamento da FenaSaúde (Federação Nacional de Saúde Suplementar)”. Em nota, a federação disse que “todas as suas associadas oferecem canais de atendimento e ouvidoria para esclarecimentos, dúvidas e tratativas”.
A grande maioria dos casos são resolvidos sem que seja necessário acionar instâncias externas.”FenaSaúde
Golden Cross. A operadora afirmou que a “maior parte das demandas são resolvidas sem a necessidade de órgãos externos” e que “preza pela excelência” e “melhoria da qualidade dos seus sistemas de atendimento”.
SulAmérica. A operadora disse considerar “imprescindível” entender “as demandas para apresentar soluções e melhorar sempre” e que tem trabalhado “no enfrentamento de fatores externos que afetam a sustentabilidade dos planos, em especial a alta incidência de fraudes”.
Unimed São Gonçalo. Não respondeu até a publicação desta reportagem.
Unimed Grande Florianópolis. “Desde a pandemia, as operadoras necessitam adequar-se num curto intervalo de tempo para atender a todas as determinações da ANS”, disse, em nota, destacando que trabalha para “suprir os atendimentos”.
O índice preocupa a operadora e serve como importante indicador e análise.”Unimed Grande Florianópolis
Unimed Goiânia. Em 10º no ranking de abril, a operadora diz que figura em 11º lugar no quadrimestre de 2023. “Mais da metade do atual IGR é ligada às solicitações para suporte aos portadores de Transtorno Globais de Desenvolvimento, que teve regras de atendimento ampliadas pela ANS, em junho de 2022, gerando demanda inédita.”
A Unimed Goiânia é a maior operadora do Centro-Oeste e referência na região [e por isso] tem recebido uma alta demanda por esta assistência.”Unimed Goiânia
Não deixe de curtir nossa página no Facebook, siga no Instagram e também no X.


















Faça um comentário